Leestip:
Vrijheid van meningsuiting. Ook wat betreft vaccinaties?
‘Ik laat het DKTP-vaccin vervallen, want ons kind is tegen kinkhoest beschermd via antistoffen in borstvoeding.’
Bovenstaande bewering is afkomstig van een discussie op Facebook. Het was de aanleiding voor het schrijven van dit achtergrondartikel, waarin uitgebreid wordt ingegaan op de effecten van borstvoeding en vaccins op het immuunsysteem en op infectieziekten bij kinderen. Het is opgedeeld in de volgende hoofdstukken:
Ziekte en immuniteit
Immuunsysteem van (pasgeboren) baby’s
Invloed van borstvoeding op het immuunsysteem
Invloed van vaccins op het immuunsysteem
Het Rijksvaccinatieprogramma
Invloed van borstvoeding op immuunreactie na vaccinatie
Extra achtergrondinformatie
Dankwoord
Bronvermelding
Ziekte en immuniteit
We worden dagelijks blootgesteld aan allerlei micro-organismen, zoals bacteriën, virussen, schimmels en parasieten. Ze bevinden zich in de lucht, in drinkwater, in voedsel, op voorwerpen en in en op ons lichaam. De meeste zijn onschadelijk of zelfs nuttig, maar er zitten ook potentiele ziekteverwekkers (pathogenen) tussen. Ons afweersysteem is voortdurend in touw om ons lichaam tegen pathogenen te beschermen, om te voorkomen dat ze zich in weefsels en organen gaan nestelen, verder gaan vermenigvuldigen en ons (ernstig) ziek maken.

Ondanks een vernuftig werkend afweersysteem, worden we allemaal weleens ziek. Meestal zijn dit onschuldige aandoeningen, zoals bijvoorbeeld een fikse verkoudheid die wellicht gepaard gaat met koorts. Soms hebben we meer last van de afweerreactie van het lichaam (koorts, snot, diarree), dan van de ziekteverwekker zelf. Het kan echter ook een levensgevaarlijke systemische infectie betreffen, waarbij de ziekteverwekker zich razendsnel vermenigvuldigt en zich door het hele lichaam verspreidt.
De ene persoon is vaker en/of erger ziek dan de ander. Je kans om ziek te worden hangt af van het functioneren van je afweersysteem en de hoeveelheid ziekteverwekkers in je leefomgeving. Of je afweersysteem optimaal functioneert, is afhankelijk van of je gezond eet, genoeg slaapt, voldoende beweegt en niet teveel stress hebt. Als dit in orde is, kun je je weerstand nauwelijks verder vergroten. Als je door afweer-onderdrukkende medicijnen of door een ziekte verzwakte afweer hebt, dan val je in de categorie ‘immuungecompromitteerden’. Je hebt dan een grotere kans om ziek te worden, en bij ziek worden heb je een vergrote kans op complicaties.
De hoeveelheid ziekteverwekkers in je leefomgeving neemt toe op het moment dat meer mensen besmet zijn met een virus of bacterie. De kans dat deze pathogenen zich verder gaan verspreiden wordt dan groter. Om contact met ziekteverwekkers te verminderen, wassen we bijvoorbeeld onze handen en hoesten we niet in elkaars gezicht. Bij sommige ziekten ben je echter al besmettelijk voordat je ziekteverschijnselen krijgt en dit dus zelf doorhebt. Het nemen van extra hygiënemaatregelen nadat zich symptomen van een ziekte hebben geopenbaard, geeft dus géén garantie voor het niet-besmetten van anderen.
Besmetting met een ziekteverwekker geeft vaak een ontstekingsreactie. Deze reactie kan zich alleen plaatselijk voordoen, maar kan ook systemisch zijn. Een plaatselijke ontstekingsreactie gaat gepaard met pijn, warmte, zwelling, roodheid en functieverlies op de plek van de infectie, waarbij weefselschade optreedt. Bij een systemische reactie is het hele lichaam betrokken en is er sprake van algehele malaise: vermoeidheid, verlies van eetlust en koorts. De hogere temperatuur zorgt ervoor dat schadelijke bacteriën zich minder goed vermeerderen, dat de afbraak van bepaalde gifstoffen die vrijkomen bij een infectie gestimuleerd wordt en dat de productie van afweercellen (en andere stoffen die nodig zijn bij de verdediging van ons lichaam) wordt versneld.
Het menselijk lichaam kan door middel van specifieke afweer op verschillende wijzen immuniteit opbouwen tegen ziekteverwekkers. Wanneer je immuun bent voor een pathogeen, ben je minder (of helemaal niet meer) vatbaar voor de ziekte die door dat pathogeen veroorzaakt kan worden. Bij herhaald contact met de ziekteverwekker wordt deze door het afweersysteem direct herkend en verslagen, voordat hij je ziek kan maken.
Actieve immuniteit
Dit is langdurige, door het lichaam zelf aangemaakte immuniteit, welke op twee manieren verkregen kan worden:
- Natuurlijk: Het lichaam maakt antistoffen tegen een ziekteverwekker nadat het er mee in aanraking is gekomen. Dit is een traag proces, waardoor de kans bestaat dat het pathogeen al een ernstige ziekte veroorzaakt (of zelfs dodelijk is) voordat het immuunsysteem zich gereed heeft gemaakt.
- Kunstmatig (= vaccinatie): Het lichaam maakt antistoffen tegen een ziekteverwekker nadat deze in verzwakte vorm aan het lichaam wordt toegediend. Het aanmaken van de antistoffen verloopt bij vaccinatie geheel op natuurlijke wijze. Het kunstmatige aan dit proces is dat het micro-organisme verzwakt of gedood is (zodat het de persoon niet kan infecteren) en dat de mens zelf het moment kiest om met het pathogeen in aanraking te komen, en dit niet door willekeur wordt bepaald.
Passieve immuniteit
Dit betreft kortdurende immuniteit, welke meteen beschikbaar is omdat het kant-en-klare antistoffen zijn. Deze kunnen zowel natuurlijk als kunstmatig worden verkregen. De antistoffen hebben geen blijvend effect, omdat ze langzaam weer uit het lichaam verdwijnen en na enkele maanden tot een jaar niet meer aantoonbaar zijn. Het lichaam maakt deze antistoffen niet zelf en zal dit ook niet gaan doen.
- Natuurlijk: Hierbij geeft de moeder haar eigen verworven antistoffen (bijvoorbeeld tegen waterpokken) door aan haar kind. Tijdens de zwangerschap gebeurt dit via de placenta en tijdens de borstvoeding via moedermelk. Het kind vormt deze antistoffen dus niet zelf.
- Kunstmatig: Dit is het toedienen van antistoffen die door een (bloed)donor zijn aangemaakt, in reactie op een verwekker. Deze worden alleen toegediend wanneer de kans op het krijgen van een levensbedreigende ziekte groot is en er geen tijd is om te wachten tot het lichaam zelf antistoffen aanmaakt. Of wanneer het lichaam niet in staat is om antistoffen aan te maken, zoals bij leukemiepatiënten. Een bekend voorbeeld is het toedienen van antistoffen tegen tetanus na een bijtwond of verwondingen met straatvuil, aan mensen die niet óf meer dan tien jaar geleden gevaccineerd zijn tegen tetanus.
Immuunsysteem van (pasgeboren) baby’s
Pasgeborenen hebben zelf nog nauwelijks immuniteit opgebouwd, maar hun afweersysteem is wel al in staat om adequaat op pathogenen te reageren. [1] Dat moet ook, want zodra een baby de baarmoeder verlaat, wordt hij direct blootgesteld aan talloze micro-organismen in zijn omgeving. Het immuunsysteem van een baby wordt dus vanaf dag één geactiveerd en getraind om ziekteverwekkers te kunnen bestrijden.
De ontwikkeling van het afweersysteem begint al in de baarmoeder en is pas op tweejarige leeftijd op volle sterkte. Tijdens de zwangerschap ontvangt de foetus antistoffen (IgG) van de moeder via de moederkoek, met name vanaf de dertigste week van de zwangerschap. Dit zijn antistoffen tegen allerlei infecties die de moeder in het verleden of tijdens deze zwangerschap heeft doorgemaakt, of waartegen ze is gevaccineerd. Deze door de baby passief verkregen immuniteit dooft echter binnen een paar maanden na de geboorte uit, wat betekent dat de baby daarna niet meer tegen deze ziekten beschermd is.
Rond twee tot drie maanden is het aantal IgG-antistoffen bij de baby het laagst: de hoeveelheid moederlijk IgG is dan drastisch afgenomen en de baby heeft in die paar levensmaanden zelf nog niet zoveel IgG kunnen produceren. Direct na de bevalling is het immuunsysteem van een op tijd geboren baby weliswaar klaar voor gebruik, maar het werkt nog niet optimaal. Een aantal belangrijke tekortkomingen in het afweersysteem van een baby zijn onder andere:
- vertraagde, en minder productie van afweercellen en antistoffen;
- verminderde functie van geproduceerde afweercellen;
- minder productie van cytokine, wat de vermenigvuldiging van afweercellen stimuleert.
Een neonaat kan hierdoor nog niet snel en effectief reageren op infectiegevaar en is extra vatbaar voor infectieziekten.
Doordat we vanaf circa 1900 hygiënischer zijn gaan leven, daalde de zuigelingensterfte drastisch omdat er veel minder baby’s ziek werden. [2] Er zijn echter ook aanwijzingen dat een té hygiënische levensstijl niet goed is en een verklaring zou kunnen zijn voor de toename van allergieën en auto-immuunziekten (waarbij het afweersysteem het eigen lichaam aanvalt) in de Westerse wereld. [3] [4] Weinig diversiteit in darmbacteriën in het vroege leven zou op latere leeftijd onder andere een lagere immunologische tolerantie tot gevolg hebben, waardoor het afweersysteem ‘overdreven’ gaat reageren.
Invloed van borstvoeding op het immuunsysteem
Borstvoeding speelt een belangrijke rol bij het overbruggen van de periode waarin het afweersysteem van de baby nog niet op volle sterkte is. Moedermelk is voedsel en bescherming in één. Het bevat honderden ingrediënten en van een groot aantal daarvan is wetenschappelijk aangetoond dat zij het afweersysteem van de borstgevoede zuigeling aanvullen en versterken. Dit is een zeer complex samenspel, waarbij stoffen meestal meer dan één functie hebben, nauw met elkaar samenwerken en elkaar nodig hebben om een afweerreactie in gang te kunnen zetten.
Moedermelk prikkelt de aanmaak van afweercellen, wanneer de baby in aanraking komt met een ziekteverwekker. Ook beschermt het de pasgeborene op unieke wijze tegen infecties van met name slijmvliezen van de luchtwegen en het spijsverteringskanaal, zónder daar een plaatselijke ontstekingsreactie met bijbehorende weefselschade te veroorzaken. Dit is gunstig voor de kwetsbare pasgeborene, die zijn energie hard nodig heeft om te groeien en zich te ontwikkelen.
Afweercellen
Fagocyten (90%)
Behalve het omsluiten en vernietigen van ziektekiemen (a-specifieke afweer), zorgen ze ook voor het vrijkomen van sIgA. Ze produceren tevens lactoferrine en lysozym. Waarschijnlijk is hun functie in moedermelk vooral gericht op het beschermen van de borst van de moeder tegen het optreden van bijvoorbeeld een borstontsteking, naast het bieden van immunologische bescherming aan de pasgeborene. [107]
T- en B-Lymfocyten (10%)
De concentratie lymfocyten in moedermelk is beduidend lager dan in bloed. Moedermelk bevat voornamelijk T-lymfocyten (80%). In colostrum (de ‘eerste’ melk, welke uitsluitend in de zwangerschap en vlak na de bevalling wordt aangemaakt) is deze hoeveelheid het grootst, waarna de hoeveelheid in de eerste week sterk daalt. De functie van moederlijke T-lymfocyten in moedermelk is nog niet geheel duidelijk. Mogelijk worden ze door de neonaat opgenomen, om bijvoorbeeld het tekort aan eigen T-geheugencellen aan te vullen. Ook zouden ze bepaalde delen van het neonatale immuunsysteem prikkelen. [107]
Antistoffen
De aanmaak van sIgA-antistoffen in moedermelk vindt plaats in de melkklieren. Wanneer de slijmvliezen van het spijsverteringsstelsel of luchtwegen van de moeder in aanraking komen met een antigeen van een ziekteverwekker, worden aldaar B-lymfocyten geactiveerd en IgA-antistoffen gemaakt voor plaatselijke bescherming. Maar een deel van de B-lymfocyten begeeft zich via het lymfestelsel naar de borsten, alwaar sIgA tegen het betreffende antigeen wordt aangemaakt ten behoeve van de baby. Deze antistoffen worden vervolgens via moedermelk overgedragen.
De ‘verplaatsing’ van geactiveerde B-lymfocyten naar de borsten begint al voor de geboorte. Aan het eind van de zwangerschap wordt in de borsten de aanmaak van sIgA-antistoffen tegen schadelijke bacteriën waar de moeder recent mee in contact geweest is, gestimuleerd. Wanneer de moeder direct na de bevalling haar kind aanlegt, worden alle slijmvliezen die met moedermelk in aanraking komen gelijk voorzien van antistoffen tegen al deze bacteriën en wordt de baby direct passief geïmmuniseerd. De bacteriën krijgen zo minder kans om de kwetsbare pasgeborene ziek te maken. In moedermelk zijn antistoffen tegen tientallen virussen, bacteriën en schimmels aangetroffen, waaronder: E. coli, V. cholerae, Clostridium difficile, H. Influenzae, Salmonella, Campylobacter, rotavirus en Candida albicans.

Anti-bacteriële componenten
Prebiotica
Dit zijn stoffen die de groei van ‘goede’ bacteriën stimuleren, zoals de Bifidus-factor: een groeifactor die de vermenigvuldiging van Bifidus-bacteriën stimuleert. De darmflora van borstgevoede kinderen bestaat voor 95% uit deze melkzuurbacteriën, die de zuurgraad van de darmen laag houden. De dominantie van deze ‘goede’ bacteriën en het zure darmmilieu zorgen ervoor dat schadelijke bacteriën zoals E. coli en Salmonella zich niet verder kunnen vermenigvuldigen. Er bestaan vele verschillende Bifidus-stammen en in moedermelk is de Lactobacillus bifidus het sterkst aanwezig. Deze bacterie stimuleert tevens de aanmaak van antistoffen en celvraat door macrofagen.
Oligosachariden zijn één van de vele typen complexe koolhydraten (suikers) die moedermelk bevat en deze hebben ook een prebiotische functie. Er zijn honderden verschillende soorten oligosachariden in moedermelk aangetroffen. Naast het stimuleren van de groei van goede bacteriën, voorkómen ze dat pathogenen (waaronder E. coli, Salmonella, cholera, pneumokokken en allerlei virussen) zich in het darmslijmvlies gaan nestelen. Dit doen ze door de receptoren te bezetten waar deze ziekteverwekkers zich normaliter aan hechten.
Lactoferrine
Een belangrijk eiwit met meerdere anti-bacteriële functies, waaronder het binden van ijzer. Sommige ziekteverwekkers hebben vrij ijzer nodig om zich te kunnen vermenigvuldigen. Het binden van ijzer door lactoferrine remt hun groei. Deze stof remt ook de hechting van E. coli-bacterie aan lichaamscellen, waardoor het preventief werkt tegen diarree. Het remt de groei van schimmels zoals Candida en functioneert als groeifactor voor B- en T-lymfocyten. Activeert tevens NK-cellen en bevordert het vrijkomen van ontstekingsremmende cytokinen.
Lysozym
Dit eiwit voorkomt dat bacteriën zich gaan vermenigvuldigen, doordat het de celwand van bacteriën beschadigt. De activiteit van lysozym in moedermelk neemt toe vanaf zes maanden na de bevalling. Baby’s gaan rond die tijd met meer bacteriën in aanraking komen, waarschijnlijk door de introductie van vast voedsel en omdat ze mobieler worden. Ze kunnen deze extra bescherming dus goed gebruiken.
Lactoperoxidase
Enzym dat ziekteverwekkers kan doden, in samenwerking met IgA.
α-lactalbumine
Deze stof remt bacteriegroei van onder meer E. coli, Klebsiella pneumoniae, Staphylococcus aureus, streptokokken, Candida albicans. Heeft bovendien tumorremmende eigenschappen.
Vitamine B12-bindend eiwit
Bindt met vitamine B12, waardoor dit niet beschikbaar is voor de groei van bepaalde bacteriesoorten.
Overige beschermende componenten
Dit zijn eiwitten die onder andere door lymfocyten en fagocyten worden uitgescheiden. Er zijn vele typen bekend, zoals interleukinen, chemokinen, Epidermal Growth Factor (EGF), Human Milk Growth Factors (HMGF), Insulin-Like Growth Factor (ILGF), etcetera. Cytokinen en groeifactoren stimuleren en regisseren de functie en ontwikkeling van het immuunsysteem op allerlei manieren, waaronder: macrofagen tot celvraat stimuleren, T-cellen activeren, de aanmaak van antistoffen bevorderen, slijmvliezen van darmen en luchtwegen rijpen, bij besmetting een ontstekingsreactie in gang zetten, enzovoorts.
Er bestaan zowel ontstekingsbevorderende als ontstekingsremmende cytokinen. De laatste groep wordt met name in moedermelk aangetroffen. Eén van de cytokinen (IL7) in moedermelk heeft mogelijk invloed op de ontwikkeling van de thymus, het orgaan waar de B- en T-lymfocyten worden gemaakt. Een grote thymus correleert met minder infecties.
De thymus van niet-borstgevoede baby’s is kleiner dan die van baby’s die exclusief borstvoeding krijgen en dat verschil wordt vermoedelijk veroorzaakt door de lagere interleukine-7-concentraties. [5] [6Hormonen
Hormonen als cortisol, oestrogeen, progesteron, HCG, insuline, leptine en prolactine stimuleren de ontwikkeling van het immuunsysteem. [107]
Nucleotiden
Deze stoffen zijn noodzakelijk voor allerlei processen in het lichaam. De rol van nucleotiden in voedsel (in dit geval moedermelk) op het immuunsysteem is divers en nog niet geheel duidelijk. Mogelijk hebben nucleotiden in moedermelk invloed op onder andere darmrijping, ontwikkeling van lymfocyten, de productie van antistoffen en het activeren van NK-cellen. Ook dringen ze door in de bloedbaan en bevorderen de rijping van onder andere zenuw- en afweerweefsel.
Vetzuren
Langeketenvetzuren als DHA (docosahexaeenzuur) en AA (arachidonzuur) zijn slechts een kleine greep uit de grote hoeveelheid vetzuren die in moedermelk zijn aangetroffen. Ook deze stoffen lijken een positieve invloed te hebben op de ontwikkeling van het immuunsysteem. [107]

Bovenstaande componenten zijn slechts een greep uit de vele bioactieve stoffen die moedermelk bevat. Op een paar uitzonderingen na (enkele nucleotiden, twee typen oligosacchariden, twee typen vetzuren en Bifidusfactor), zitten deze ingrediënten niet in kunstmatige zuigelingenvoeding. Er is dan ook een verband aangetoond tussen de duur en exclusiviteit van borstvoeding en het vóórkomen van infectieziekten bij baby’s: hoe korter en minder exclusief borstvoeding wordt gegeven, hoe groter de kans op infecties bij de baby. [7] [8]
Het niet geven van borstvoeding heeft verschillende gezondheidseffecten bij zowel de zuigeling als moeder. [7] Specifiek voor infectieziekten geldt dat met kunstmatige zuigelingenvoeding gevoede kinderen gemiddeld een hoger risico hebben op infecties aan de bovenste en onderste luchtwegen, maagdarminfecties en middenoorontsteking, in vergelijking met kinderen die wel borstvoeding krijgen. [7] [8]
Borstvoeding is een belangrijk onderdeel van de bescherming tegen bepaalde infectieziekten, maar niet tegen alle infectieziekten.
Invloed van vaccins op het immuunsysteem
‘Training’ van het immuunsysteem
Het immuunsysteem van een baby is vanaf dag één bezig om ziekteverwekkers te bestrijden en leert elke dag bij. Het leren gebeurt enerzijds op een natuurlijke manier, omdat het kind in het dagelijks leven in aanraking te komt met een diversiteit aan pathogenen (‘dat is goed voor de weerstand’). Anderzijds kan dit op een kunstmatige manier plaatsvinden door baby’s te vaccineren.
Vaccins overbelasten het jonge afweersysteem niet [9]: vergeleken bij wat baby’s op één dag tegenkomen aan ziekteverwekkers (via kusjes, handjes en de lucht), zijn de gedode c.q. verzwakte ziekteverwekkers in vaccins ‘een druppel in de oceaan’. [10] De reden dat men het vaccineren liever uitstelt wanneer kinderen koorts hebben, is dan ook niet omdat het immuunsysteem die extra antigenen niet aankan. Men wil de infectie die het kind met koorts onder de leden heeft kunnen volgen. Wanneer de koorts na vaccinatie onverhoopt zou toenemen, kunnen artsen niet goed beoordelen of de koorts een reactie is op het vaccin, of een verergering van een infectie die de baby al onder de leden had. [11]
Waarom (juist) baby’s al vaccineren?
In de eerste maanden na de geboorte daalt de concentratie van de door passieve immunisatie verkregen moederlijke antistoffen in het bloed van de baby snel. De totale hoeveelheid beschermende antistoffen is rond twee tot drie maanden relatief laag, omdat de baby in die korte tijd zelf nog maar weinig antistoffen heeft aangemaakt. Daarom beginnen de vaccinaties bij voorkeur op de leeftijd van twee maanden, [12] ook bij te vroeg geboren baby’s. Prematuren zijn extra kwetsbaar voor infectieziekten, onder andere omdat zij door de verkorte zwangerschap minder beschermende moederlijke antistoffen hebben meegekregen via de placenta. Daarom wordt bij te vroeg geboren kinderen niet gecorrigeerd voor de leeftijd. [13]
‘Mijn baby is beschermd tegen mazelen door antistoffen via de zwangerschap én via borstvoeding’
Niet juist. Alleen als het kind op tijd geboren is én de moeder zelf gevaccineerd is of mazelen heeft doorgemaakt, krijgt de baby kant-en-klare antistoffen mee. Echter, deze raken na gemiddeld drie tot vier maanden op. [14] [15] Via moedermelk worden relatief weinig mazelenantistoffen doorgegeven [16], maar in een Zweedse studie hadden baby’s die geen borstvoeding kregen tóch iets meer kans op mazelen. [17] De auteurs vermoeden dat de afweer van borstgevoede baby’s sneller en beter op gang komt na contact met het mazelenvirus en dat zij in sommige gevallen een dusdanig milde vorm van mazelen kregen, dat de infectie niet als zodanig herkend werd.
De eerste vaccinatie tegen mazelen krijgen baby’s met veertien maanden. Vroeger vaccineren zou betekenen dat er meer prikken nodig zijn en dat de bescherming minder langdurig zou zijn. Concluderend: ook borstgevoede baby’s zijn een groot deel van hun eerste levensjaar (vier tot veertien maanden) vooral afhankelijk van groepsimmuniteit qua bescherming tegen mazelen.
Een andere naam voor vaccinatie is ‘kunstmatige actieve immunisatie’. Vaccins wekken een beschermende hoeveelheid antistoffen en T- en B-lymfocyten op. Deze worden volledig door het lichaam zelf gemaakt, net als wanneer het kind op een natuurlijke wijze in aanraking zou komen met de ziekteverwekker. Herhaalde vaccinaties zijn soms nodig om uiteindelijk voldoende T- en B-geheugencellen en antistoffen aan te maken, zodat het afweersysteem bij hernieuwd contact met het antigeen zo optimaal mogelijk hiertegen in de aanval kan gaan. [12]
‘De laatste DKTP-enting krijgen baby’s alleen nog omdat dat zo op papier staat. Deze heeft verder geen meerwaarde.’
Niet juist. De meerwaarde van deze laatste prik is het verkrijgen van duurzame immuniteit.
Bij vaccinatie op zeer jonge leeftijd zijn meer prikken nodig dan bij vaccinatie op latere leeftijd. Dat komt omdat het immuunsysteem van heel jonge baby’s nog niet is gericht op het genereren van langdurige immuniteit. De eerste prikken zorgen voor de aanmaak van antistoffen en de opbouw van een immunologisch geheugen. Een herhalingsinjectie rond de leeftijd van een jaar is nodig om ervoor te zorgen dat de opgebouwde antistoffen voor lange tijd aanwezig blijven. [12] [18] Dit is niet heel efficiënt, maar voor ziekten die zich ook (of juist) op zeer jonge leeftijd voordoen, is later starten met vaccineren geen optie. [19]
Vaccins beschermen meestal niet levenslang. De beschermingsduur verschilt per vaccin: zie de site van het RVP. De bescherming houdt langer aan wanneer het immuunsysteem geprikkeld blijft door boostering. Dit kan op twee manieren.
- door het ‘in het wild’ tegenkomen van de ziekteverwekker (= natuurlijk);
- door het toedienen van een boostervaccin (= kunstmatig).
Bij ziekten die niet in Nederland circuleren, is de kans op natuurlijke boostering klein. Daarom kan op volwassen leeftijd de bescherming van in het verleden gekregen vaccins uitdoven. Dit wordt ‘secundair vaccinfalen’ of waning immunity genoemd. Bij sommige ziekten treedt dit sneller op dan bij andere, tevens zijn er individuele verschillen. Wanneer het immuunsysteem helemaal niet reageert op vaccinaties met het opbouwen van bescherming, dan spreken we van ‘primair vaccinfalen’ (zie voor de definitie het Lareb). Ook het doormaken van een ziekte zorgt niet altijd voor een levenslange bescherming. Zo dooft de bescherming na het doormaken van kinkhoest uit na vier tot twintig jaar [20] en geeft tetanus helemaal geen natuurlijke immuniteit.
Het Rijksvaccinatieprogramma
Tegen welke ziekten wordt gevaccineerd?
De Gezondheidsraad hanteert een aantal criteria voor het opnemen van vaccins in het RVP. [19] Baby’s worden met combinatievaccins voor meerdere ziekten tegelijkertijd ingeënt, omdat zij op die manier zo min mogelijk worden belast met injecties. Zie voor beschrijving van de ziekten, vaccinaties en alle bijsluiters bij het Rijksvaccinatieprogramma.
| Vaccin | Ziekten | Frequentie | Bijzonderheden vaccin |
| DKTP-Hib-HepB Infanrix Hexa GlaxoSmithKline |
Difterie (kroep) Kinkhoest (pertussis) Tetanus Polio Haemophilus Influenzae B (Hib)Hepatitis B |
2 maanden 3 maanden 4 maanden 11 maanden 4 jaar (booster) 9 jaar (booster DTP) |
Polio kan door drie virustypen worden veroorzaakt. Het vaccin beschermt tegen alledrie. [21] |
| Pneu Synflorix GlaxoSmithKline |
Pneumokokken (Streptococcus pneumoniae) | 2 maanden 4 maanden 11 maanden |
Beschermt tegen tien typen pneumokokken. |
| BMR M-M-RVAXPRO Sanofi Pasteur |
Bof Mazelen (morbilli) Rodehond (rubella) |
14 maanden 9 jaar (booster) |
Beschermt niet levenslang tegen het oplopen van bof (na 15 jaar is nog maar 70% beschermd) maar wel tegen complicaties ervan. Een booster is nodig omdat 5% na de eerste prik geen antistoffen aanmaakt. Na de tweede prik is bijna 99% van de gevaccineerden beschermd. |
| MenC NeisVac-C Baxter |
Meningokokken C (Neisseria meningitidis) |
14 maanden | Beschermt alleen tegen type C. Een vaccin tegen type B is sinds kort beschikbaar maar maakt geen onderdeel uit van RVP. [22] [23] |
N.B. Het HPV-vaccin voor meisjes van twaalf jaar wordt hier niet besproken, omdat dit artikel zich richt op vaccinaties tijdens de borstvoedingsperiode.
Doel van het RVP
Dit is tweeledig:
1. Kinderen beschermen tegen ernstige infectieziekten.
Sommige van de ziekten waartegen gevaccineerd wordt, zijn juist voor baby’s gevaarlijk. Bovendien zijn er weinig behandelopties.
- Antibiotica zijn niet werkzaam tegen virussen, alleen tegen bacteriën;
- Pneumokken, meningokokken en Haemophilus Influenza B zijn bacteriën die zó enorm snel een hersenvliesontsteking of bloedvergiftiging veroorzaken, dat behandeling met antibiotica dan al te laat kan zijn. [64]
- Antibiotica zijn niet werkzaam tegen de ziekmakende toxinen die door bacteriën (bij kinkhoest, difterie en tetanus) worden uitgescheiden;
2. Voorkómen dat ziekteverwekkers zich verspreiden en een epidemie veroorzaken.
Dit is mogelijk door het effect van groepsimmuniteit, ofwel herd immunity: doordat de ziekten door de vele immune mensen in de samenleving minder kunnen worden verspreid, zullen ook de niet-immune mensen in meer of mindere mate zijn beschermd [24]:
- baby’s die nog te jong zijn om gevaccineerd te worden;
- kinderen en volwassenen die door een ziekte of aandoening (zoals een onderdrukte afweer, waardoor geen immuunrespons ontstaat) niet gevaccineerd mogen worden;
- gevaccineerden die geen adequate reactie hadden na een vaccinatie;
- gevaccineerden die door ziekte of ouderdom hun immuniteit hebben verloren.
Om ervoor te zorgen dat een verwekker niet meer kan circuleren, is een minimum percentage immune personen noodzakelijk (= beschermingsgraad) [24] [26]. Als de immuniteit goed gespreid is binnen de bevolking, is de kritische drempel voor het optreden van groepsimmuniteit (in percentage van de bevolking):
- Difterie \t85%
- Mazelen \t92-94%
- Bof \t75-86%
- Kinkhoest \t92-94%
- Polio \t50-93%
- Rodehond \t83-85%
- Pokken \t80-85%
\t
Hoe besmettelijker de ziekte, hoe hoger de kritische drempel. Omdat niet álle gevaccineerden daadwerkelijk voldoende antistoffen aanmaken, moet de minimale vaccinatiegraad hoger liggen dan de kritische drempel. [26] [28]
Dragerschap van Hib, meningokokken, pneumokokken
Wanneer iemand een ziekteverwekker bij zich draagt zonder er zelf klachten van te hebben, spreken we van een ‘symptoomloze drager’. Dragers kunnen anderen echter wel besmetten, wat met name gevaarlijk is voor kwetsbare groepen zoals baby’s. Het doel van vaccineren tegen bacteriën waarvan mensen drager kunnen zijn (en die bij de meesten weinig problemen geven), is niet het verkrijgen van groepsimmuniteit. Het gaat erom dat gevaccineerden weerbaarder zijn tegen de ziekteverwekker, mochten zij door een drager besmet worden. [109] [55]
‘Vaccineren ten behoeve van kwetsbare kinderen hoef je niet te doen, want de vaccins van volwassenen zijn ook allang uitgewerkt en die kunnen de ziektes net zo goed overdragen.’
Niet juist. Ook als bij een deel van de volwassenen de bescherming is uitgewerkt, is er het effect van de groepsimmuniteit, mits de kritische drempel gehaald wordt. Incidentele introductie van difterie uit het buitenland leidde de afgelopen jaren bijvoorbeeld niet tot verspreiding. De polio- en mazelenuitbraken van de laatste jaren beperkten zich tot de gebieden waar de vaccinatiegraad laag was. [30] Zie polio-uitbraken in het verleden.
Het uitgewerkt raken van sommige vaccins bij volwassenen kan wél een probleem zijn bij ziekten die in Nederland blijven circuleren, zoals kinkhoest.
In veel landen is men daarom al overgegaan op kinkhoestvaccinatie van ouders en andere volwassenen die met pasgeborenen in aanraking komen. [29]
Door medisch experts wordt op basis van wetenschappelijk onderzoek voortdurend afgewogen of het RVP nog up-to-date is. Regelmatig worden vaccins vervangen door betere versies, met minder bijwerkingen. Ook de leeftijden waarop gevaccineerd wordt veranderen soms, afhankelijk van nieuwe inzichten of veranderingen in het vóórkomen van een ziekte. Bovendien zijn de experts zich bewust van het dilemma tussen ‘kinderen zo vroeg mogelijk in het leven vaccineren’ en het ‘verkrijgen van een zo goed mogelijke bescherming met zo weinig mogelijk injecties’. Oudere kinderen reageren krachtiger op vaccins en de bescherming houdt langer aan dan bij jonge baby’s. Daarom zijn bij vaccineren op oudere leeftijd minder herhalingsvaccinaties nodig. Zou vaccinatie tegen ziekten die nauwelijks meer vóórkomen wellicht later in het leven kunnen plaatsvinden? [31]
Niet alleen experts kijken kritisch naar de inhoud van het RVP. Ook ouders hebben er vragen over. Hoe ernstig kunnen de gevolgen van die ziekten zijn? Hoe groot is de kans is dat mijn kind een van die ziekten oploopt? Staat dit in verhouding tot eventuele nadelen en bijwerkingen van vaccinaties?
DKTP-Hib-HepB-vaccin
Difterie wordt veroorzaakt door een bacterie. Niet de bacterie zelf, maar de toxinen (gifstoffen) die het produceert geven de complicaties. De ziekte is nagenoeg verdwenen, maar door het toegenomen reisverkeer blijft de kans op introductie aanwezig. [32]
De toxinen van de bacterie die kinkhoest veroorzaakt, is juist voor jonge baby’s gevaarlijk, soms zelfs dodelijk. [34] [108] De ziekte komt nog voor, ondanks hygiëne en vaccinaties, [29] want het vaccin beschermt niet volledig. [33] Kinkhoest is al voor de hoestbuien beginnen erg besmettelijk, dus het weghouden van hoestend bezoek werkt niet afdoende. [35] Ongevaccineerde kinderen hebben een grotere kans op kinkhoest, en bij besmetting een grotere kans op een ernstiger beloop dan gevaccineerde kinderen. [36] Hoewel baby’s niet na de eerste prik zijn beschermd, neemt na elke prik in de serie de kans op een ziekenhuisopname door kinkhoest af. [37]
De toxinen van de bacterie die tetanus veroorzaakt, kunnen snel het spier- en zenuwstelsel aantasten. Bij een goede behandeling ligt de sterfte in Nederland rond de 20%. De (sporen van deze) bacterie zitten in straatvuil en dringen het lichaam binnen via wondjes die veroorzaakt zijn door bijvoorbeeld prikkeldraad, spijkers, splinters of een stoot van een modderige voetbalschoen. [38] De kans dat een baby hiermee wordt besmet, is dus klein. Op de vraag of daarom een kind wellicht pas op latere leeftijd gevaccineerd kan worden [39], is het antwoord van de meeste artsen dat het uitstellen of weglaten van (onderdelen van) vaccins geen voordelen heeft [40], maar wel nadelen: het kind is langer onbeschermd.
Polio wordt veroorzaakt door een virus. Vóór de landelijke vaccinatie in 1957 kwamen jaarlijks 700 ernstige gevallen voor. [42] De ziekte is sinds de laatste uitbraak in 1993 weg uit Nederland. [41] Het vaccin tegen polio wordt vroeg gegeven, omdat baby’s tussen zes en twaalf maanden de grootste risico’s lopen: de kans op sterfte is dan 2,1%, de kans op restletsels 13%.
‘Ik laat het DKTP-vaccin vervallen, want ons kind is tegen kinkhoest beschermd via antistoffen in borstvoeding.’
Niet juist. Kinkhoest komt niet veel voor. Moeder is dus meestal niet geboosterd en heeft derhalve lage antistofspiegels in het bloed en in haar melk. Alléén als de moeder vlak voor of tijdens de zwangerschap wordt gevaccineerd of zelf kinkhoest krijgt, geeft ze via de placenta maternale antistoffen mee aan haar baby. [37] [43] Voor antistoffen via de borstvoeding geldt hetzelfde: moeder geeft deze alleen door als ze in de periode van de zwangerschap en borstvoeding zélf wordt gevaccineerd of kinkhoest krijgt. Als de moeder kinkhoest krijgt, is de vraag of ze tijdig voldoende antistoffen aanmaakt en doorgeeft om haar kind te kunnen beschermen.
Wanneer baby’s met kinkhoest in het ziekenhuis komen, blijkt in de meerderheid van de gevallen dat ze zijn besmet door ouders (in 40% de moeder) of broers en zussen. [35] Jonge, nog ongevaccineerde baby’s zijn in principe dus niet beschermd tegen kinkhoest, ook niet via moedermelk [44], terwijl die bescherming er wel is voor andere luchtweginfecties die frequenter in de populatie voorkomen en minder ernstig verlopen. [108]
Hepatitis B kan een chronische leverontsteking veroorzaken, met blijvende leverschade of kanker als complicaties 45. Als kinderen besmet worden met dit virus, is dat meestal via overdracht binnen het gezin, soms via kindercentra of scholen. [46]
Haemophilus Influenza B (Hib) is een bacterie die hersenvliesontsteking, longontsteking en bloedvergiftiging kan veroorzaken. Bij zo’n ernstige infectie is de kans op blijvende schade 10% en op sterfte 5-10%. [47] Vóór de vaccinaties maakten per jaar ongeveer 700 kinderen een ernstige Hib-infectie door [48], nu nog zo’n 22 Ã 37. [49]
Voor (complicaties van) Haemophilus Influenza B, meningokokken en pneumokokken zijn met name baby’s vatbaar, omdat hun natuurlijke afweer tegen deze soort antigenen nog niet optimaal is tot ze circa twee jaar zijn. Wanneer een baby echter een vaccin krijgt waarbij de antigenen aan een eiwit zijn gebonden (conjugaatvaccin), blijkt het immuunsysteem wél in staat om hiertegen op zeer jonge leeftijd een langdurige respons te genereren. [12] [25] Er zijn aanwijzingen dat exclusieve borstvoeding de kans op Hib-infecties verlaagt. [7] [50]
De pneumokok kan milde tot ernstige ziektebeelden geven. De ernstige infecties komen vooral voor tot de leeftijd van twee jaar. [52] De bacterie veroorzaakt dan longontsteking, hersenvliesontsteking of bloedvergiftiging. Vaccinatie voorkomt jaarlijks elf sterfgevallen en elf gevallen van ernstig, blijvend letsel (neurologische afwijkingen, doofheid). [53] Borstvoeding biedt bescherming tegen milde pneumokokkeninfecties die luchtweginfecties en oorontsteking geven [7] en in een studie naar ernstige pneumokokkeninfecties bleek het niet krijgen van borstvoeding ook het risico op invasieve infecties bij baby’s te verhogen. [51]
MenC-vaccin
De meningokok is een bacterie die in staat is een gezond kind binnen enkele uren doodziek te maken door hersenvliesontsteking, bloedvergiftiging of beide te veroorzaken. Bloedvergiftiging heeft de slechtste prognose. [54] Vaccinatie voorkomt jaarlijks tweeëntwintig sterfgevallen en twaalf gevallen van ernstig, blijvend letsel (neurologische afwijkingen en amputaties). [53] De meningokok treft vooral zuigelingen en tieners. Door kinderen van veertien maanden te vaccineren, zijn ook de jongere baby’s gedeeltelijk beschermd, omdat het aantal dragers in de omgeving van de baby afneemt. [55] Het vaccineren van jongere baby’s zou nóg effectiever zijn, maar daarvoor is in Nederland niet gekozen omwille van het kostenaspect en de vrees dat ouders moeite zouden hebben om drie injecties per vaccinatieronde te accepteren. [53] [109]
BMR-vaccin
Voordat tegen de virusziekte bof werd gevaccineerd, maakte bijna iedereen bof door. Er waren er jaarlijks 300-400 ziekenhuisopnames door complicaties. [56] [57] De laatste jaren komt bof steeds vaker voor onder jongeren, ook bij gevaccineerde jongeren bij wie de immuniteit is verminderd. De ziekte heeft bij gevaccineerde jongeren een milder verloop met mindere complicaties, dan bij ongevaccineerde jongeren. [110]
Ook de virusziekte rubella (rodehond) heeft bij kinderen een mild verloop. Het doel van vaccinatie tegen rubella is het voorkómen van aangeboren afwijkingen bij toekomstige kinderen van gevaccineerde meisjes. Want wanneer moeders tijdens de zwangerschap rodehond krijgen, is de kans op een miskraam, doodgeboorte of een ernstig gehandicapt kind groot. [58] Maar waarom jongens dan vaccineren? De reden is dat onbeschermde vrouwen door het effect van toegenomen groepsimmuniteit minder kans op rubella hebben. [59] [60]
De virusziekte mazelen kan zonder problemen verlopen, maar ook complicaties geven doordat de ziekte voor langere tijd de afweer verzwakt. Het mazelenvirus infecteert geheugencellen in het afweersysteem, waarop dit reageert met het vernietigen van de geïnfecteerde cellen. [112] De kans op hersen(vlies)ontstekingen is ca. 1 op 1000, afhankelijk van de leeftijd: hoe ouder het kind, hoe groter de kans. [62]
De sterfte aan mazelen is in ontwikkelde landen al vóór de invoering van de vaccinatie in 1976 flink afgenomen. Er overleden in Nederland jaarlijks gemiddeld vijftien kinderen aan mazelen (1,6 per 10.000). De incidentie van mazelen nam echter niet af. Bijna iedereen kreeg de ziekte, waardoor jaarlijks een paar honderd kinderen blijvende schade (hersenschade of doofheid) opliepen.
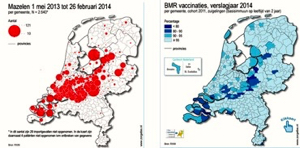
Bovendien kwamen jaarlijks ook nog ongeveer dertien gevallen van subacute scleroserende panencefalitis (SSPE) voor. Dit is een invaliderende en altijd dodelijke complicatie van mazelen, die jaren na de ziekte kan optreden. De kans op SSPE is het grootst als kinderen op babyleeftijd mazelen doormaken. [63] Mazelenuitbraken komen in Europa en de Verenigde Staten regelmatig voor, in gebieden en groepen waar de vaccinatiegraad te laag is voor groepsimmuniteit. Zie deze kaart.
Vaccineren is in Nederland niet verplicht. In België is de poliovaccinatie wel verplicht. Het is mogelijk om van het RVP af te wijken. Afwijkende vaccins die speciaal moeten worden besteld, zijn dan voor rekening van de ouders.
Antigenen
De belangrijkste ingrediënten zijn de antigenen van de ziekteverwekkers, zodat het immuunsysteem daar antistoffen en B- en T-lymfocyten tegen kan aanmaken. Om niet ziek te worden van het antigeen, is het óf een verzwakt virus (BMR-vaccin) óf een gedood dan wel veranderd onderdeel van een virus, bacterie of toxine (overige RVP-vaccins).
Hulpstoffen (adjuvantia, conserveermiddelen en stabilisatoren)
Aan sommige vaccins worden aluminiumzouten als adjuvans toegevoegd. [9] Dankzij deze hulpstof hoeven veel minder antigenen aan vaccins te worden toegevoegd en ook minder doses gevaccineerd te worden dan vroeger, om tóch een adequate immuunreactie op te kunnen wekken.
Aluminiumzouten krijgen we ook op andere manieren binnen, zoals via de lucht, voedsel, dranken en medicijnen. Daarom wordt zorgvuldig bewaakt of de grens van wat veilig is niet wordt overschreden. Voor iedere stof bestaat een drempelwaarde waarbij geen nadelig effect aantoonbaar is. De huidige hoeveelheden aluminium die baby’s via voeding, vaccins en andere bronnen binnenkrijgen, blijven ruim onder de drempelwaarde. [65] [66] Het aluminiumgehalte in moedermelk bedraagt maximaal 0,05 mg/liter en in kunstmatige zuigelingenvoeding zit ongeveer vier keer zoveel: 0,2 mg/liter. Een baby krijgt in de eerste zes maanden via vaccins circa 4 mg aluminium binnen. [67]
Sinds aluminiumzouten aan vaccins worden toegevoegd, zijn er veel studies gedaan naar de langetermijneffecten hiervan: deze bleken er niet te zijn. [68] Over de combinatie thiomersal (een kwikverbinding) en aluminium in vaccins die metéén na de geboorte worden gegeven maken sommige artsen zich wel zorgen. [69] In de RVP-vaccins zit echter geen thiomersal. [70]
Reststoffen (restanten van het productieproces)
Formaldehyde is de bekendste en wordt tijdens het productieproces gebruikt om de pathogenen te doden. Na productie van het vaccin wordt de formaldehyde verwijderd, maar er blijft een spoortje (0,05-0,1 mg) in het vaccin achter. Die hoeveelheid blijft ruim onder de drempelwaarde. Formaldehyde zit ook in de lucht, in voedingsmiddelen en in ons lichaam. Het is noodzakelijk voor onze stofwisseling. In het bloed van een baby van vijf kilo zit altijd circa 1,1 mg formaldehyde. [66] Formaldehyde kan mogelijk een schadelijke invloed op ons lichaam hebben bij orale inname van 50-100 mg/kg per dag, maar is vooral schadelijk in gasvorm bij inademing. [71] [72] [73]
Lareb (het Nederlands Bijwerkingencentrum) bewaakt de veiligheid van de vaccins.
Bij bijna alle vaccinaties van het RVP verschijnen eventuele bijwerkingen op dezelfde dag en duren ze niet langer dan 24 uur, of bij uitzondering 48 uur. Het gaat om:
- lokale bijwerkingen (roodheid, zwelling en pijn);
- algemene verschijnselen (koorts, lusteloosheid, prikkelbaarheid, onrustig slapen, minder goed eten).
Een aantal heftige bijwerkingen treedt zeer zelden op (0,001% = 1:1000). Ze worden met name door de kinkhoest-component van het DKTP-vaccin veroorzaakt. Sommige hiervan zijn misschien akelig om te zien, maar onschuldig:
- aanhoudend huilen;
- verkleurde benen;
- collaps (wegraking), bij ongeveer 1:2000 kinderen onder de twee jaar.
Als er door vaccinatie koorts optreedt, kunnen kinderen die hier gevoelig voor zijn koortsstuipen (officieel ‘koortsconvulsies’ genoemd) krijgen. Koortsstuipen komen voor bij 1 – 5% van de kinderen in de leeftijd van ongeveer zes maanden tot vijf à zes jaar, met een piek tussen één en twee jaar oud. Deze koortsstuipen kennen een goed herstel. Zeer zelden wordt door koorts na vaccinatie een eerste epileptische aanval opgewekt bij kinderen, bij wie later een aangeboren syndroom of andere onderliggende oorzaak wordt gevonden. [74]
Na een BMR-vaccinatie treden eventuele bijwerkingen pas na vijf à twaalf dagen op. Bij dit vaccin worden sporadisch algemene verschijnselen gezien (zie hieronder voor de cijfers). [76]
Vergelijking van de risico’s na doormaken van mazelen en na BMR-vaccinatie
| Risico | Aantal kinderen na doormaken mazelen | Aantal kinderen na eerste BMR-vaccinatie |
| Convulsies (stuipen) | 1:200 | 1:1000 |
| Hersenvliesontsteking of hersenontsteking | 1:200 tot 1:5000 | <1:1.000.000 |
| SSPE | 1: 8000 (< twee jaar oud) | 0 |
| Overlijden | 1:2500 tot 1:5000 (afhankelijk van de leeftijd) | 0 |
Vergelijking van de frequentie van ernstige bijwerkingen van het BMR-vaccin versus de frequentie van de gevolgen van mazelen. [76]

Sinds de invoering van grootschalige vaccinatieprogramma’s zijn er wereldwijd onder miljoenen kinderen studies gedaan naar de gezondheidseffecten van vaccineren. [77]
Kinderen hebben na vaccinatie geen verzwakte weerstand waardoor ze vatbaarder zijn voor andere infectieziekten. [78] [79] [80]
In een Duitse studie hadden gevaccineerde baby’s na hun DKTP-Hib-prik zelfs minder infectieziekten (dus ook van verwekkers waartegen niet was gevaccineerd) dan de ongevaccineerde baby’s uit de controlegroep. [81]
Wiegendood komt niet vaker voor na vaccinaties. Stichting Wiegendood noemt meerdere studies die juist een beschermend effect van vaccinaties laten zien. [82]
Ook van onder andere onderstaande ziekten en aandoeningen is aangetoond dat deze niet vaker voorkomen bij gevaccineerde kinderen:
- verkoudheden, bronchitis en maag-darminfecties, allergieën [83]
- astma, hooikoorts, eczeem en allergieën [84] [85] [86]
- diabetes [88] [87]
- ziekte van Crohn [89]
- leukemie [90] [111] [112]
- autisme en ADD [91] [92] [93] [94]
- epilepsie [74] [92]
- neuropsychologische afwijkingen (concentratie-, gedrags- en leerstoornissen) [40] [92]
Vanuit de homeopatie en sommige andere alternatieve geneeswijzen is de gedachte dat kunstmatig ingrijpen door vaccinaties juist een nadelig effect op het immuunsysteem en de neurologische ontwikkeling heeft. [99] In de homeopatie wordt gesproken van ‘vaccinatieschade’ en ‘post-vaccinaal-syndroom’ [77] of ‘vaccine encephalopathy’. Deze begrippen worden door reguliere artsen en neurologen niet erkend als een gevolg van vaccinaties. [100] [101] [102] Sterker nog, reguliere artsen maken zich zorgen over kinderen die niet, gedeeltelijk of te laat worden gevaccineerd [99] [103] [104] [105] en over de terugkeer van ziekten in de maatschappij. De WHO deelt deze zorg en schrijft: ‘We hebben geen aanwijzingen dat vaccins een lang en gezond leven bedreigen. We weten dat niet-vaccineren een lang en gezond leven wél bedreigt.’ [106]
Invloed van borstvoeding op immuunreactie na vaccinatie
In verschillende studies is een gunstig effect van borstvoeding op de immuunrespons na vaccinatie gezien. [50] [95] [96] Bovendien helpt borstvoeding moeders en baby’s te dealen met de stress van een vaccinatie [95] [97] en draagt het bij aan pijnstilling. Ook vasthouden en huidcontact met de moeder zorgen voor afname van pijn en stress. [98]
Extra achtergrondinformatie
Regulier
Het RIVM geeft op haar website informatie. Indien ouders liever bronnen raadplegen die los staan van het Rijksvaccinatieprogramma maar wel evidence based medische informatie bevatten, zijn er websites van artsenorganisaties, universiteiten en ziekenhuizen.
Ziekten
Uitleg vaccins en bestanddelen
- Vax-info
- Microbiologie
- Stichting Nationaal Centrum voor Wetenschap en Technologie (NCWT)
- Linnaeus Medisch Journaal
- UMC Utrecht
Engelstalig
- World Health Organization (WHO)
- Blogs van kinderarts Vincent Ianelli
- Immunizations for Public Health
- Public health-organisation
- Immunization Action Coalition
- Vaccine Knowledge Project
- Breastfeeding and immunity
Gerelateerde artikelen op deze site
Alternatief
Voor informatie die gebaseerd is op een natuurgeneeskundige, dan wel homeopathische visie.
Dankwoord
Ik heb Kata Ottovay gevraagd te helpen met literatuuronderzoek en mee te schrijven in het gedeelte over de ziekten en vaccins van het Rijksvaccinatieprogramma. Daarnaast zijn wij de volgende personen erkentelijk voor hun bijdragen aan dit artikel
- Erica Post, kinderarts
- Rosalin van Schie, huisarts i.o. en voorheen AIO kindergeneeskunde
- Ton Gieling, jeugdarts
- Rosa & Jakob (voor de foto’s)
Bronvermelding
Meestal was er keuze uit zeer veel referenties. De auteurs hebben zich beperkt tot deze bronnen zoals je die in de pdf’s kunt vinden. Met een voorkeur voor gratis online toegankelijke en Nederlandstalige bronnen.
Overige geraadpleegde literatuur
- T. Hale & P. Hartmann Textbook of Human Lactation (2007)
- R.A. Lawrence & R.M. Lawrence Breastfeeding: a guide for the medical profession (2011)
- J. Riordan & K. Wambach Breastfeeding & Human Lactation (2011)
\t
\t\t\t\t\t